Onderwerpen
Hoofdstuk 6 - Bewaken van de kwaliteit van zorg voor OPAT-patiënten
Naar ander hoofdstuk:
- Hoofdstuk 1 - Organisatie van een OPAT-programma
- Hoofdstuk 2 - Initiatie van OPAT
- Hoofdstuk 3 - Voortzetting en afronding van het OPAT-traject
- Hoofdstuk 4 - Communicatie tussen zorgverleners gedurende het OPAT-traject
- Hoofdstuk 5 - Aandachtspunten bij kinderen
- Hoofdstuk 7 - Bijlagen
|
|
6.1 - Meten met behulp van kwaliteitsindicatoren
De organisatie van OPAT-zorg is complex. Er zijn veel zorgverleners bij de patiëntenzorg betrokken, met diverse overdrachtsmomenten in het zorgpad van de patiënt. Alle zorgverleners dienen zorg van goede kwaliteit te leveren gedurende alle stadia van dit patiëntenpad. Dit betekent dat de zorg veilig, effectief, patiëntgericht, tijdig, doelmatig en toegankelijk moet zijn. Kwaliteit omvat dus vele verschillende deelaspecten van aanbevolen zorg. Om de kwaliteit van zorg voor deze verschillende aspecten in kaart te brengen, worden vaak kwaliteitsindicatoren gebruikt. Dit zijn ‘meetbare elementen van het handelen in de praktijk, waarvoor bewijs is of waarover consensus bestaat dat ze gebruikt kunnen worden om (veranderingen in) de kwaliteit van zorg te meten’. Een kwaliteitsindicator geeft dus een eenduidige omschrijving van een deelaspect van de aanbevolen zorg. Een meting van de huidige praktijk met behulp van kwaliteitsindicatoren geeft een indicatie van de kwaliteit van de zorgverlening. De meting laat zien hoe er gewerkt wordt en in welke mate er wordt afgeweken van de aanbevolen zorg. Meten helpt zo bij het, waar nodig, vinden van doelen voor kwaliteitsverbetering. Een meting van de kwaliteit van de huidige zorg levert bovendien een uitgangswaarde waaraan kan worden afgemeten of ingezette verbeteractiviteiten effectief zijn. Periodieke evaluatie van de kwaliteit van zorg is dan ook van groot belang bij het bewaken van de kwaliteit van zorg.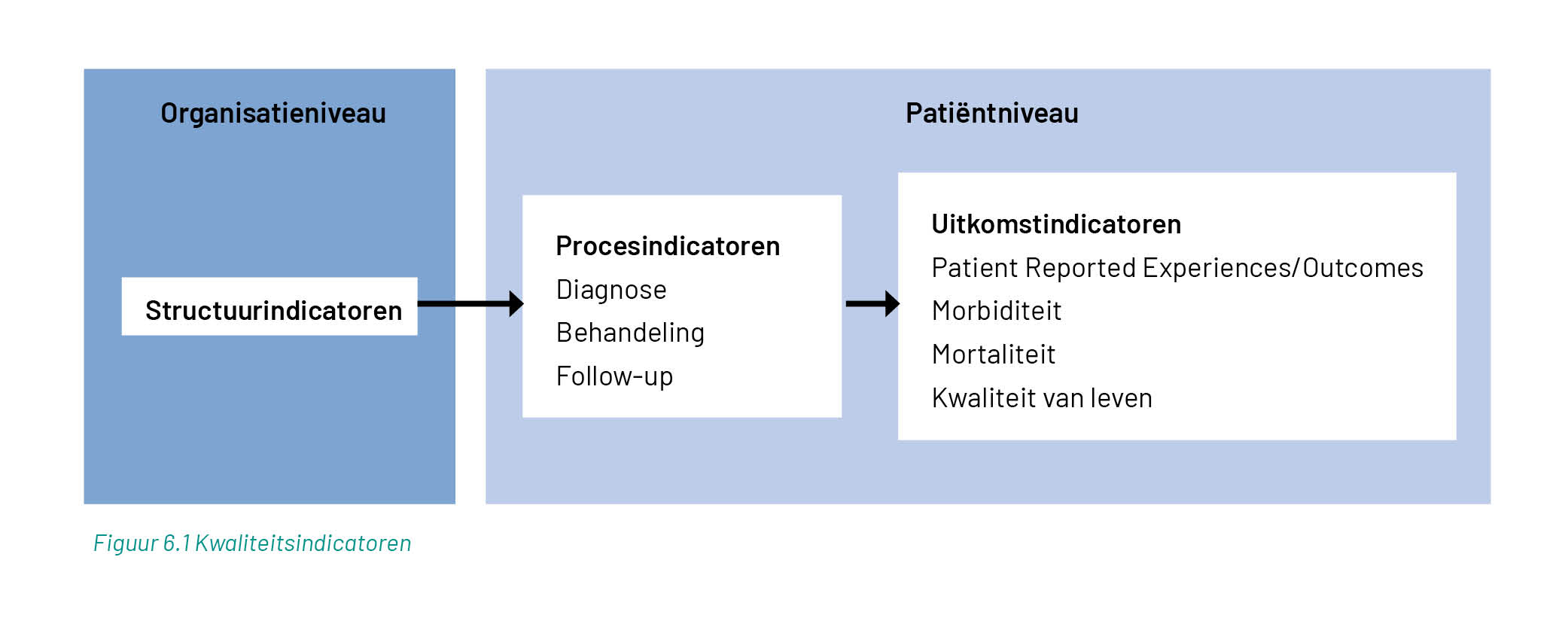
Een schematisch overzicht van de verschillende types kwaliteitsindicatoren staat in figuur 6.1. Indicatoren kunnen betrekking hebben op de structuur van de zorg, de processen van zorg of de uitkomsten ervan. Structuurindicatoren meten de aanwezigheid van bepaalde aanbevolen voorzieningen in een zorgsetting. Deze indicatoren worden uitgedrukt in wel/niet aanwezig in de setting. Zowel proces- als uitkomstindicatoren worden gemeten op het niveau van de patiënt. Procesindicatoren beschrijven op patiëntniveau of de daadwerkelijk aan de patiënt geleverde zorg (bijvoorbeeld de voorgeschreven therapie of de uitgevoerde diagnostiek) wel of niet in overeenstemming is met de aanbevolen zorg. Voor de betreffende patiëntengroep in de zorgsetting wordt de procesindicator vervolgens uitgedrukt in een teller en een noemer. De noemer beschrijft de omvang van de patiëntenpopulatie die in aanmerking komt voor de aanbevolen zorg; de teller geeft de omvang van degenen uit deze doelgroep die de aanbevolen zorg daadwerkelijk heeft ontvangen. Uitkomstindicatoren meten op patiëntniveau de resultaten van deze geleverde zorg; deze uitkomsten worden onder andere uitgedrukt in termen van bijwerkingen en complicaties (zie hoofdstuk 6.2) of zelfgerapporteerde ervaringen van patiënten met de geleverde zorg (zie hoofdstuk 6.3). Ook uitkomstindicatoren worden meestal uitgedrukt in een teller en een noemer.
Eerder zijn er in internationaal samenwerkingsverband kwaliteitsindicatoren voor OPAT opgesteld. Deze indicatoren zijn ontwikkeld volgens een RAND gemodificeerde Delphi procedure. Deze procedure heeft geresulteerd in een uiteindelijke set van 33 indicatoren (zie artikel van Berrevoets en collega’s voor de volledige lijst). Uit deze lijst zijn 12 indicatoren aangemerkt als geprioriteerde kwaliteitsindicatoren, deze staan in tabel 6.1.
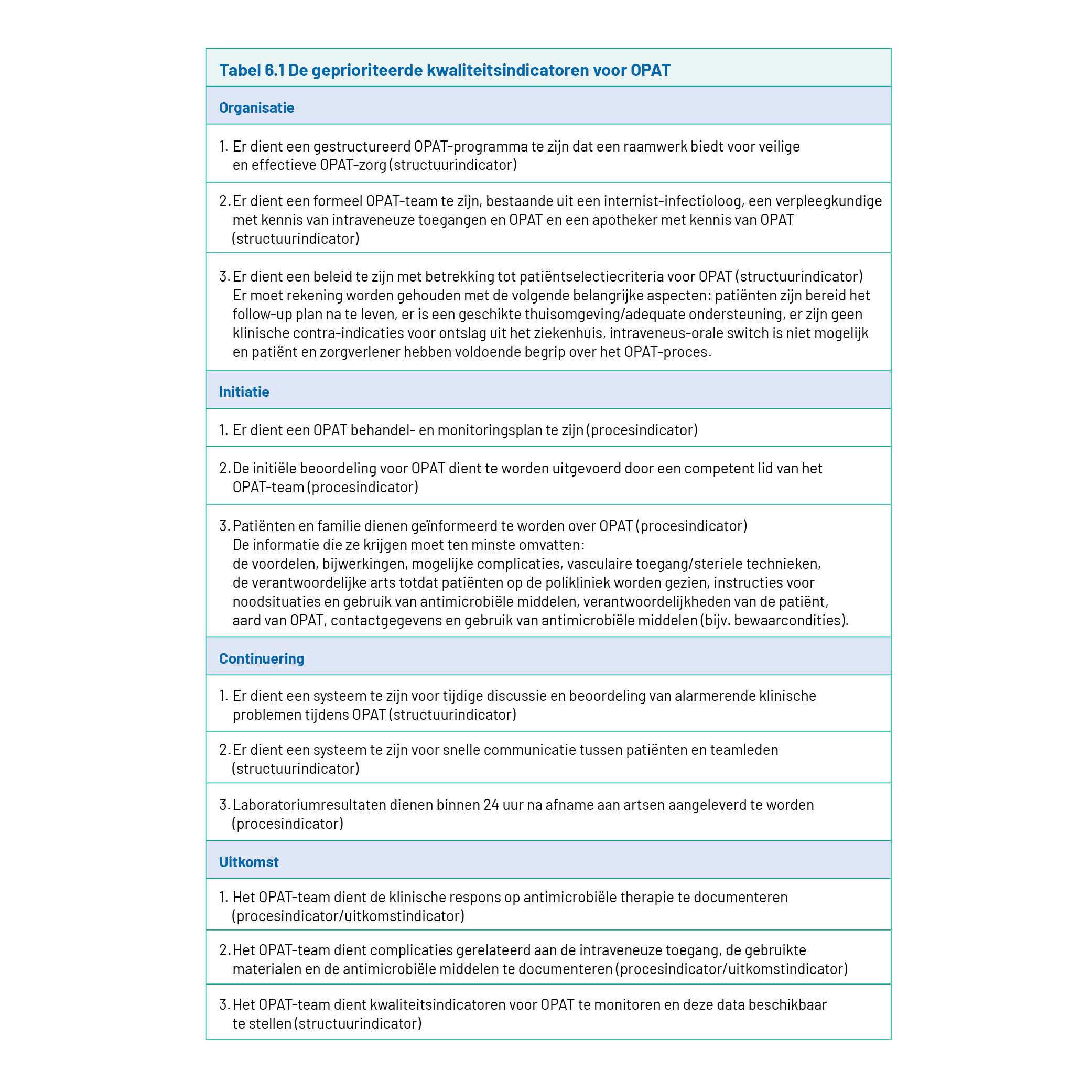
Deze indicatorenset volgt het OPAT-zorgpad en omschrijft hierbij hoe de optimale OPAT-zorg eruit zou moeten zien. De indicatorenset omvat zowel structuur, proces- als uitkomstindicatoren. De kwaliteitsindicatoren bieden houvast bij het vormgeven van een OPAT-programma. Daarnaast kunnen ze gebruikt worden om de kwaliteit van de huidige zorg te beoordelen, eventuele verbeterpunten te vinden en de effecten van ingezette verbeterinterventies te achterhalen.
In een recent gepubliceerd artikel van Stemkens en collega’s wordt -aan de hand van de ontwikkelde OPAT-indicatorenset- in tien stappen gedemonstreerd hoe een meting met kwaliteitsindicatoren praktisch kan vormgeven. De auteurs onderscheiden de stappen in figuur zoals te zien in figuur 6.2.
Voor het concreet werken met OPAT-indicatoren verwijzen we dan ook graag naar deze publicatie van Stemkens en collega’s (2022). Indien de OPAT-indicatorenset uit het artikel van Berrevoets en collega’s wordt gebruikt voor de kwaliteitsmeting, kan het OPAT-team starten bij Stap 3. Aangezien het meten van indicatoren tijdsintensief is, wordt aanbevolen om te beginnen met een hanteerbaar aantal indicatoren, bijvoorbeeld drie tot vijf. Later kan de aandacht dan verschuiven naar andere indicatoren, zodat uiteindelijk alle aspecten aan bod komen.
Op deze wijze kunnen ziekenhuizen hun eigen kwaliteit van OPAT-zorg bewaken. Indien ziekenhuizen in Nederland de indicatoren willen gebruiken om hun zorg onderling te vergelijken, dan is het belangrijk dat alle ziekenhuizen de indicatoren op dezelfde wijze meten. Om dit te stimuleren is een precieze operationalisering van de hiervoor genoemde OPAT-indicatorenset te vinden in Supplementary table 1 van het eerder genoemde artikel van Stemkens en collega’s (2023).
6.2 - Structurele registratie van complicaties / bijwerkingen: een voorbeeld
Eén van de uitkomstindicatoren beveelt aan dat het OPAT-team complicaties documenteert die gerelateerd zijn aan de intraveneuze toegang, de gebruikte materialen en de antimicrobiële middelen. Dit betekent dat een OPAT-team een werkwijze moet ontwikkelen waarbij van elke patiënt wordt bijgehouden of er bijwerkingen of complicaties optreden. Deze data geven bij evaluatie enerzijds inzicht in het percentage patiënten waarbij daadwerkelijk gedocumenteerd is of zich wel of niet bijwerkingen/complicaties hebben voorgedaan (procesindicator). Anderzijds kunnen de data gebruikt worden om vast te stellen welke bijwerkingen/complicaties zich hebben voorgedaan bij hoeveel patiënten.
In het Radboudumc is bijvoorbeeld afgesproken dat de OPAT-verpleegkundigen voor elke OPAT-patiënt standaard een aantal zaken registreren middels een formulier in het EPD, inclusief gegevens omtrent het beëindigen van de OPAT-behandeling, zie figuur 6.3.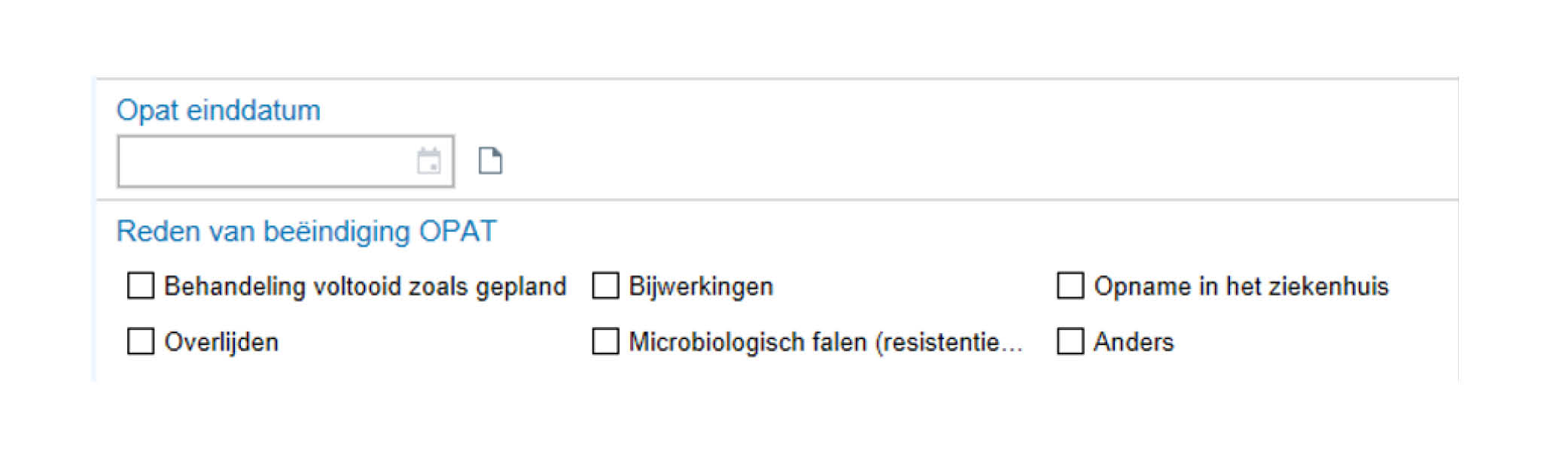
Figuur 6.3 Een voorbeeld van registratie van gegevens omtrent het beëindigen van de OPAT-behandeling
De verpleegkundigen verrichten hiertoe structureel de volgende zaken:
- Zij controleren wekelijks, in het patiëntendossier in EPIC, bij alle patiënten die op dat moment OPAT-zorg ontvangen of er bijzonderheden in het dossier genoteerd zijn. Bij bijzonderheden of wijzigingen in het beleid nemen zij contact op met de patiënt.
- Een aantal dagen na start OPAT-zorg bellen zij patiënten om te horen hoe het gaat. Daarbij vragen ze ook naar bijwerkingen/complicaties.
- Na beëindiging van de OPAT-zorg verrichten zij een afsluitend telefonisch consult om te horen of er gedurende de OPAT-zorg nog complicaties/bijwerkingen zijn opgetreden
Indien de OPAT-zorg vroegtijdig gestaakt wordt door bijwerkingen, noteren de verpleegkundigen dit als volgt in de observatielijst: Figuur 6.4 Een voorbeeld van registratie van bijwerkingen op een observatielijst. Dit wordt enkel geregistreerd als een patiënt vanwege deze bijwerkingen moet stoppen met OPAT-zorg dan wel switchen naar een ander middel.
Figuur 6.4 Een voorbeeld van registratie van bijwerkingen op een observatielijst. Dit wordt enkel geregistreerd als een patiënt vanwege deze bijwerkingen moet stoppen met OPAT-zorg dan wel switchen naar een ander middel.
Indien complicaties optreden wordt dit voor bepaalde types, bijvoorbeeld met de intraveneuze toegang, ook genoteerd. In het voorbeeld van een complicatie van de intraveneuze toegang noteren zij onderstaande zaken: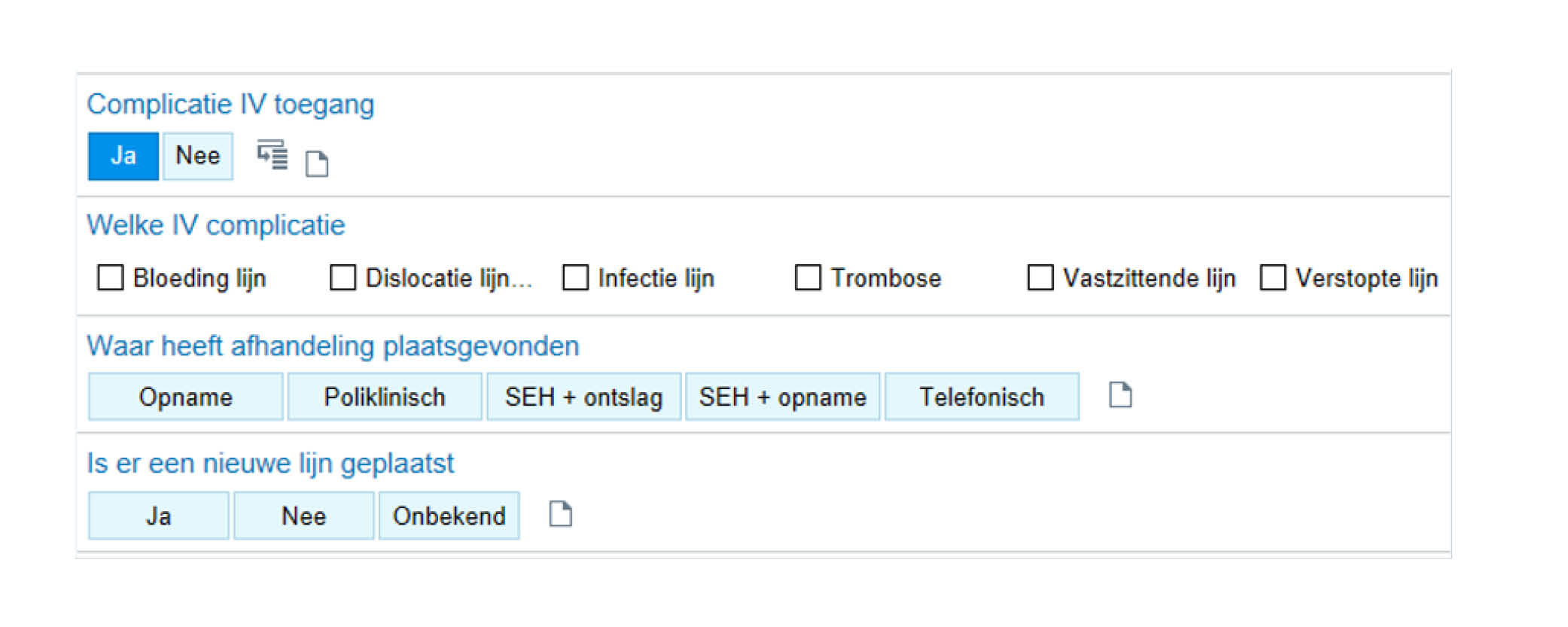
Figuur 6.5 Een voorbeeld van registratie van een complicatie IV toegang (indien van toepassing)
Dankzij deze registratie is inzichtelijk te maken bij hoeveel patiënten gedocumenteerd is of zich wel of niet bijwerkingen/complicaties hebben voorgedaan (procesindicator). De verdiepende data bij vroegtijdig staken kunnen gebruikt worden om vast te stellen welke bijwerkingen/complicaties zich precies hebben voorgedaan bij hoeveel patiënten (uitkomstindicator). Deze informatie kan vervolgens aanleiding zijn voor het inzetten van gerichte verbetertrajecten.
6.3 - Structurele meting van patiëntervaringen: een voorbeeld
De in tabel 6.1 geïntroduceerde indicatorenset is vastgesteld door zorgprofessionals, dat wil zeggen artsen infectieziekten, gespecialiseerd verpleegkundigen, ziekenhuisapothekers en artsen-microbioloog. Deze indicatoren omschrijven met name zorg die veilig, effectief, tijdig, doelmatig en toegankelijk is. Patiënten kunnen vanuit hun ervaringen ook goed definiëren wat goede zorg vanuit patiëntenperspectief inhoudt. In een in 2018 gepubliceerd artikel beschreven Berrevoets en collega’s ‘patiëntgerichte OPAT-zorg’. Dat wil zeggen zorg die respectvol is voor en tegemoetkomt aan individuele voorkeuren, behoeften en waarden van de patiënt. Zij interviewden daartoe 16 patiënten met ervaring met OPAT waarbij ze gebruik maakten van de zogenaamde Picker principes van patiëntgerichtheid: respect, informatie, betrekken van naasten, coördinatie van zorg, continuïteit en transitie, emotionele steun, toegang tot zorg en fysiek comfort. Met de hulp van deze ervaren patiënten zijn veel onderwerpen benoemd die staan voor goede, dat wil zeggen patiëntgerichte, OPAT-zorg. Deze zijn omgezet in een vragenlijst die door OPAT-teams kan worden uitgezet onder OPAT-patiënten zodra hun behandeling is afgerond, welke te vinden is in bijlage 6. De informatie uit deze vragenlijsten geeft een indruk van de patiëntgerichtheid van de zorg en kan aanleiding zijn voor het inzetten van gerichte verbetertrajecten.
Een eerdere meting van de patiëntgerichtheid van OPAT-zorg middels deze vragenlijst is uitgevoerd in vier ziekenhuizen. De resultaten laten zien dat er ruimte voor verbetering is in de volgende aspecten van patiëntgerichtheid: Informatievoorziening, betrokkenheid van de familie, respect en coördinatie.
Literatuur
- Berrevoets MAH, Oerlemans AJM, Tromp M et al. Quality of outpatient parenteral antimicrobial therapy (OPAT) care from the patient’s perspective: a qualitative study. BMJ Open. 2018 Nov 12;8(11):e024564. doi: 10.1136/bmjopen-2018-024564.
- Berrevoets MAH, Ten Oever J, Oerlemans AJM et al. Quality Indicators for Appropriate Outpatient Parenteral Antimicrobial Therapy in Adults: A Systematic Review and RAND-modified Delphi Procedure. Clin Infect Dis. 2020 Mar 3;70(6):1075-1082. doi: 10.1093/cid/ciz362.
- Corrigan, J.M., Donaldson, M.S., Kohn, L.T. et al; Institute of Medicine (US) Committee on Quality of Health Care in America. Crossing the Quality Chasm: A New Health System for the 21st Century. Washington (DC), National Academies Press (US) Copyright 2001 by the National Academy of Sciences.
- Lawrence M, Olesen F. Indicators of quality in health care. Eur J Gen Pract 1997;3:103–108.
- Minton J, Murray CC, Meads D et al. The Community IntraVenous Antibiotic Study (CIVAS): a mixed-methods evaluation of patient preferences for and cost-effectiveness of different service models for delivering outpatient parenteral antimicrobial therapy. Southampton (UK): NIHR Journals Library; 2017 Feb.
- Stemkens R, Schouten JA, van Kessel SAM, Akkermans RM, Telgt DSC, Fleuren HWHA, Claassen MAA, Hulscher MEJL, Oever JT. How to use quality indicators for antimicrobial stewardship in your hospital: a practical example on Outpatient Parenteral Antimicrobial Therapy. Clin Microbiol Infect. 2023 Feb;29(2):182-187. doi: 10.1016/j.cmi.2022.07.007.
- Twiddy M, Czoski Murray CJ, Mason SJ et al; CIVAS study team. A qualitative study of patients’ feedback about Outpatient Parenteral Antimicrobial Therapy (OPAT) services in Northern England: implications for service improvement. BMJ Open. 2018 Jan 10;8(1):e019099. doi: 10.1136/bmjopen-2017-019099.
Lees verder
- Hoofdstuk 1 - Organisatie van een OPAT-programma
- Hoofdstuk 2 - Initiatie van OPAT
- Hoofdstuk 3 - Voortzetting en afronding van het OPAT-traject
- Hoofdstuk 4 - Communicatie tussen zorgverleners gedurende het OPAT-traject
- Hoofdstuk 5 - Aandachtspunten bij kinderen
- Hoofdstuk 7 - Bijlagen
- Download de OPAT praktijkgids
